Mastógrafo / Mamógrafo
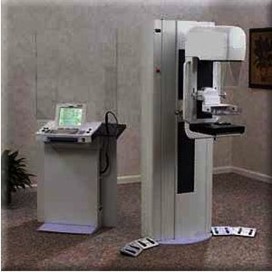
La mamografía o mastografía es un estudio radiológico simple de los senos o mamas, de baja dosis de radiación, se lleva a cabo con un aparato especialmente diseñado para este fin, el mastógrafo o mamógrafo; el estudio consiste en la toma de dos proyecciones un céfalo caudal y otro medio lateral oblicua.
La constitución natural de la mama incluye tejido conectivo, tejido glandular, piel y grasa, y todos estos componentes deben visualizarse, sin embargo, todos ellos tienen coeficientes de atenuación a la radiación muy similares y por consecuencia producen pocas diferencias en el contraste. Aún más, también es necesario visualizar vasos sanguíneos, ductos y microcalcificaciones de dimensiones tan pequeñas como 100μm de diámetro.
Por todas estas razones la mastografía es una imagen que representa un gran reto tecnológico, pues el Mamógrafo debe ser capaz de producir una imagen que identifique claramente todas es-tas estructuras.
El principal interés por visualizar estas estructuras radica en la posibilidad de detectar en fases tempranas la aparición de lesiones que puedan hacer suponer que se está gestando una neoplasia o cáncer de mama.
Aproximadamente, el 40 % de los cánceres de mama, se presentan entre los 40 y 54 años, lo que implica que son mujeres en edad productiva, lo que conlleva problemas sociales importantes.
Existen dos tipos de exámenes mamográficos:
Mamografía diagnóstica.
Se realiza en pacientes que presentan elevados factores de riesgo o sintomatología que permite sospechar de cáncer de mama.
Mamografía de muestreo o tamizaje.
Se realiza en mujeres asintomáticas, empleando un protocolo de-terminado, a fin de detectar cánceres insospechados.
Principios de operación
La mamografía representa un reto importante, ya que la mama contiene una gran cantidad de tejido blando con pequeñas diferencias en su absorción de rayos X.
La solución es proporcionar rayos X con una energía de fotones que se encuentre en el rango de 12 y 30 kEV, para lo cual se emplea un arreglo especial de sistema y tubo de rayos X.
Estos equipos usualmente tienen un generador de alta frecuencia, los cuales tienen como principal característica la reproducibilidad de la exposición, lo que a su vez contribuye a mejorar la calidad de imagen. El tubo usualmente tiene un ánodo de molibdeno (Mo), aunque pueden ser también de tungsteno (W) y rodio (Rh). El ta-maño del punto focal es una característica importante en estos tu-bos, dada la alta demanda de resolución espacial.
La obtención de imágenes de microcalcificaciones requiere puntos focales pequeños, usualmente en los equipos se puede elegir en-tre un punto focal grande (0.3 mm) o uno pequeño (0.1 mm).
A menor tamaño es mejor, sin embargo, la forma de este punto también es importante; es preferible un punto focal circular, pero comúnmente son rectangulares.
Debido al bajo voltaje empleado en este tipo de estudios, la fun-ción de la ventana del tubo de rayos X es muy importante, de manera que no atenúe significativamente el haz de radiación.
En consecuencia, los tubos de rayos X dedicados a mamografía incorporan una ventana de berilio. Después de la ventana se debe colocar una filtración adecuada (en tipo y grosor) para el haz de radiación.
El técnico radiólogo es el responsable de seleccionar el filtro adecuado acorde a las características de la mama del paciente.
El sistema de compresión de la mama se emplea para aplanar (lo más posible) el tejido blando, con la finalidad de disminuir su densidad óptica.
La compresión de la mama acerca más el tejido al receptor de imagen, lo cual reduce la radiación dispersa. La compresión vigorosa es necesaria para incrementar la calidad de imagen, la cual favorece la detección de lesiones pequeñas de bajo contraste y microcalcificaciones de alto contraste.
Adicionalmente, ayuda a disminuir la tasa de dosis de radiación al paciente. Ciertamente la compresión vigorosa favorece la imagen, pero incrementa notablemente la incomodidad o malestar en el paciente.
El uso de rejillas durante la mamografía es un procedimiento rutinario que sirve para incrementar el contraste en la imagen, lamentablemente también incrementa la tasa de dosis al paciente, sin embargo, este incremento es aceptado debido a la significativa mejora en el contraste.
Todo equipo de mamografía incluye un control automático de exposición (CAE), el cual tiene como función medir la intensidad y la calidad de los rayos X en el receptor de imagen.
Estas mediciones permiten evaluar la composición de la mama a fin de poder seleccionar la adecuada combinación de blanco/filtro. A lo largo del desarrollo de la mamografía, se han empleado diferentes receptores de imagen:
1. Película para exposición directa.
2. Xerorradiografía.
3. Pantalla / película
4. Detectores digitales.
Actualmente solo se producen y emplean los dos últimos tipos.
En cuanto a las combinaciones película / pantalla, hay desarrollos exclusivos para aplicación mamográfica, en el cual se emplea un chasis especial que tiene una sola pantalla fluorescente con una película de una sola emulsión de un grano cúbico muy fino (0.5 a 0.9 m para producir un mayor contraste) y una pantalla (con emulsión especial combinada con un material de tierra rara) con una emisión de luz característica.
Esta combinación se coloca en un chasis especialmente diseñado que tiene una cubierta frontal elaborado con material de un número atómico bajo para lograr una baja atenuación.
Los receptores de imagen digital son dispositivos CCD (dispositivos de acoplamiento cargados o charged couple device), los cuales pueden ser de silicio o selenio fotoestimulable.
Los CCD se encuentran arreglados en forma de mosaico o matriz y la calidad de la imagen depende en gran medida del número y calidad de CCD’s que el equipo tenga.
Tipos de Mamógrafos
Dependiendo del tipo de receptor de imagen, se pueden clasificar de la siguiente manera:
Mastógrafo analógico. Emplea una película radiográfica para adquirir, almacenar y desplegar la imagen (lo cual dificulta la transmisión de imágenes por medios digitales). Es el método tradicional empleado para la detección de cánceres pequeños, pero tiene limitaciones como: menor sensibilidad en mamas fibrosas, técnica y operador dependiente, imposibilidad de modificar la imagen una vez procesada y cualquier duda requiere una nueva exposición.
Mastógrafo digital.
A diferencia del analógico o de película convencional, proporciona un mecanismo para separar las funciones de adquisición, almacenamiento y despliegue de la imagen.
Adicionalmente, presenta otras características que ayudan a visualizar los tumores pequeños del seno resaltándolos en del tejido normal, tales como: una absorción eficiente de los fotones de rayos X incidentes; una respuesta lineal sobre un amplio rango de intensidad de radiación, y comparativamente “menor” ruido proveniente del sistema.
En la mamografía digital, un detector electrónico de rayos X, “la pantalla de fósforo”, reemplaza al chasis con la película y convierte a los fotones de rayos X en luz, la cual pasa a través de cables de fibra óptica hacia un dispositivo que convierte la luz en una señal electrónica digital para posteriormente ser desplegada en un monitor. El radiólogo puede manipular la orientación, amplificación, brillo y contraste de la imagen deseada. Además de que elimina la toma de placas adicionales y el proceso de revelado, etc. Más aún permite la detección de lesiones por computadora (Computer Aided Detection), la telemedicina, transmisión de imágenes en red a otro centro o a otro país y la tomosíntesis.
El Mamógrafo digital puede ser de dos tipos:
Indirecto. Para digitalizar la información, los receptores deben leer la información por medio de un scanner, por lo que las imágenes no son obtenidas en tiempo real.
Es importante aclarar que la digitalización indirecta de una mamografía análoga o convencional se realiza con el fin de eliminar el proceso de revelado y agilizar el trabajo radiológico. En estas imágenes digitalizadas se puede procesar brillo y contraste, archivar-se la imagen e imprimirlas en láser.
Directo. Las imágenes son en tiempo real. La diferencia entre el método indirecto y el directo es que la digitalización indirecta no permite añadir ninguna información adicional a la imagen obtenida por medio de la mamografía convencional.
Es útil en algunas indicaciones como: mamas fibrosas, pacientes con antecedentes personales o familiares directos de cáncer mamario, previo a cirugía por cáncer de mama, (detección de otros focos), control de cáncer de mama tratado y previo a la terapia de sustitución hormonal o cirugía plástica.
Este tipo de tecnologías a su vez se divide en dos grupos:
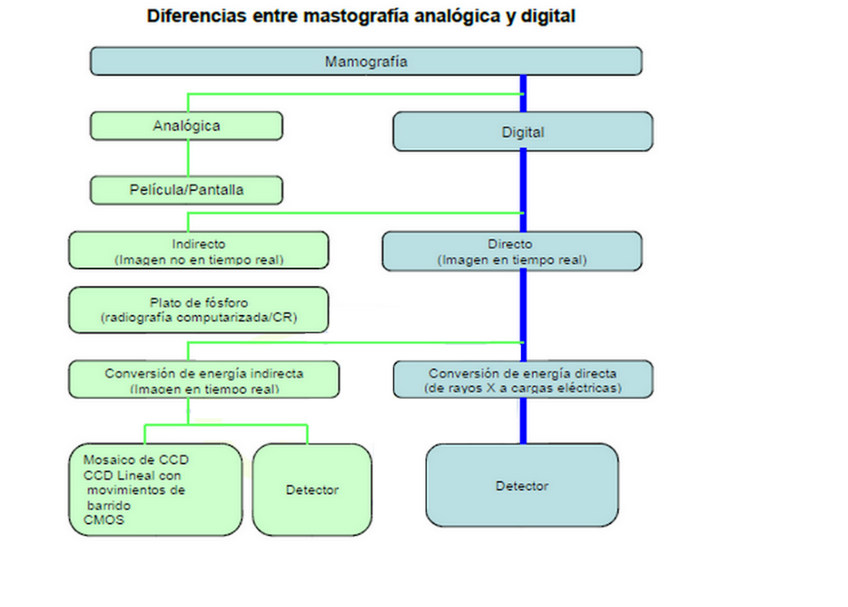
Conversión de energía de forma indirecta, esto es que la energía pasa de rayos X a luz de fotones y posteriormente a cargas eléctricas. Este tipo de tecnologías pueden tener dos tipos de detectores:
Detector de silicio amorfo. Conformado por una pantalla cintillante (CsI) y de un fotodiodo (a-Si)
Mosaico de CCD. Que puede ser por medio de CCD lineal con movimientos de barrido o por medio de un CMOS
Conversión de energía de forma directa. La energía pasa directamente de rayos X a cargas eléctricas. Para lograr lo anterior es-te tipo de equipos tiene un detector de selenio amorfo (a-Se).
De aparición muy reciente está la Mamografía de campo completo (full field mammography), que en realidad es la misma mastografía digital que permite que se visualice toda la glándula mamaria, desde la piel hasta la pared torácica.
Este tipo de tecnología emplea un detector amorfo de silicón atado a un cristal de yoduro cesio para ver el seno o mama completos. El tamaño de este detector está limitado al formato de la película 10 x 12 centímetros, lo que implica que una mujer con un tamaño de mama mayor que el promedio requerirá de múltiples proyecciones de su mama para visualizarla por completo.
Ciertamente, la mamografía digital mejora la resolución del contraste, pero la resolución espacial no es mejor que en la mamografía analógica, incluso puede afirmarse que es peor. Sin embargo, como ocurre con la mamografía convencional el óptimo posicionamiento y compresión son factores críticos para la determinación de posibles lesiones.
Desde el punto de vista del paciente, es enteramente igual el realizarse una mamografía analógica a una digital, excepto por el tiempo, ya que en la digital únicamente hay que esperar un corto espacio de tiempo para saber si el estudio es satisfactorio, mientras que en la mamografía de película se requiere más tiempo para el procesamiento de la placa y poder saber si son o no satisfactorias las imágenes obtenidas.



